분만 의료전달체계의 한계와 발전방안
Limitation and Improvement Plan of Maternity Healthcare Delivery System in Korea
Article information
Trans Abstract
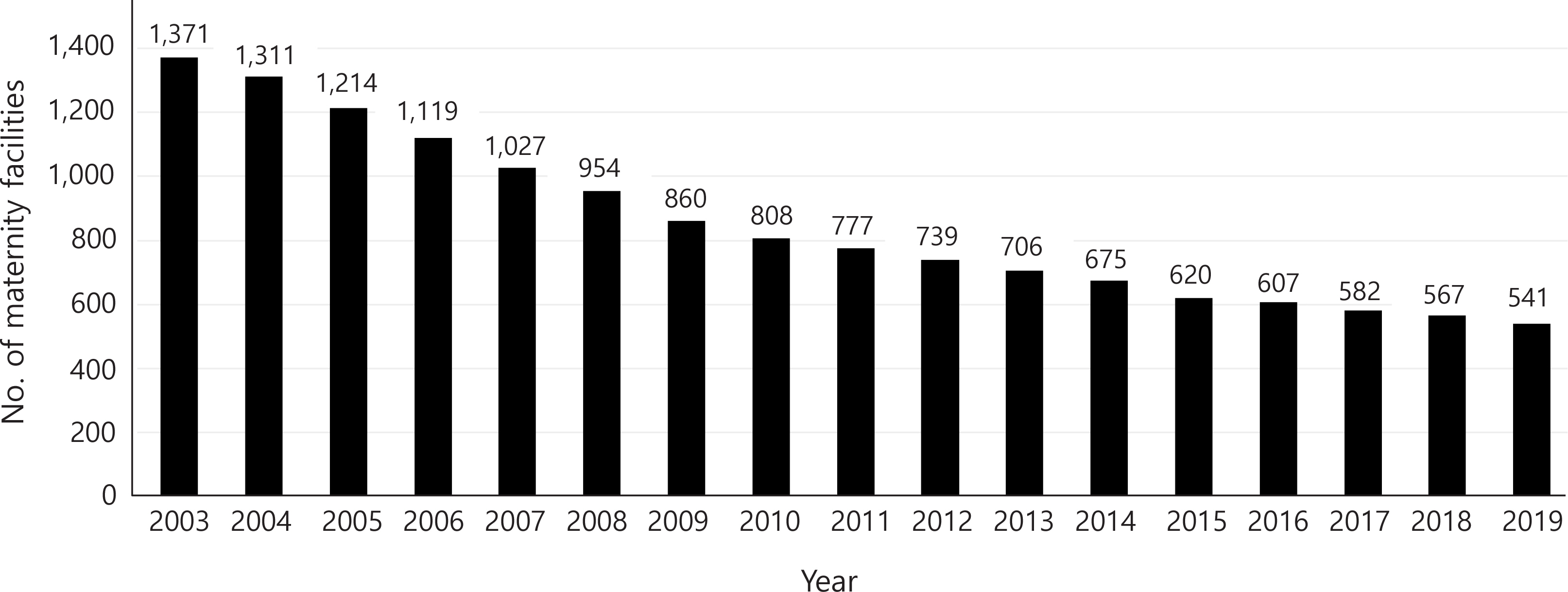
The Korean healthcare delivery system has been operating for over 30 years since 1989. Despite a positive performance— providing quality medical services to the people by distributing medical resources— there are limitations to the maternity healthcare delivery system. If the maternity healthcare delivery system was operating successfully, there should have been sufficient delivery hospitals so that pregnant women can access the appropriate maternity medical services whenever needed. Unfortunately, according to the National Health Insurance Service, the number of maternity health facilities in Korea reduced from 1,371 in 2003 to 541 in 2019. Regrettably, a larger number of obstetric hospitals and clinics have closed in medically vulnerable areas, such as farming and fishing areas, than urban areas with sufficient medical infrastructure, creating obstetrically underserved areas. In 2020, 65 out of a total of 250 cities, counties, and districts had no obstetric hospitals or clinics. To improve the collapsing maternity healthcare delivery system, a different approach is required; one in which policy support to stop the closure of delivery hos-pitals is emphasized. New maternity-related medical insurance payments, such as delivery labor mana-ge ment fees, fetal heart monitoring reading fees, and newborn care in delivery rooms fees, and active support policies are needed to prevent the closure of delivery hospitals. In this era of low fertility, because the maternity healthcare system is essential to maintain the nation, a healthcare delivery system different from the existing one must be established.
서론
의료전달체계는 의료 자원을 효율적으로 활용하여 국민이 필요할 때 적정 의료기관에서 적정 의료서비스를 제공하여 국민의 건강을 지키는 보건의료체계의 하나로 정의되며(Yu, 1988), 국민에게 적정 의료서비스를 제공하는 것을 궁극적인 목적으로 한다. 국가는 궁극적인 목적 달성을 위해 전체 보건의료 체계 안에서 환자를 이송하고 회송하면서, 의료자원을 효율적으로 분배하기 위해서 정책을 수립하고 집행하여 왔으며, 의료전달체계가 원활하게 운영되도록 의료서비스의 공급자인 의료기관 및 의료인의 전문성 확보 및 사회적 책임을 유도하여 의료 서비스 소비자인 환자에게 의료 접근성 확보 및 의료 형평성을 제공하고자 노력하고 있다.
1989년도에 처음으로 도입된 우리나라의 의료전달체계의 특징은, 전국을 진료권으로 나누고, 병원을 1차, 2차 3차 진료의료기관으로 분류하여, 환자 진료 의뢰를 통해서만 상급병원에서 진료가 가능하게 하였다. 그러나 분만의료의 경우 분만의 특수성을 고려하여 출산을 앞둔 임부는 3차 진료의료기관에서도 외래 진료를 허용하였다(Yun et al., 2014). 이와 같은 의료전달체계는 20년간 유지되어오다 2011년도에 규제개혁 일환으로 ‘의료기관 기능 재정립 기본계획’을 통해 1차, 2차, 3차 진료의료기관의 기능을 재정립하고 전문병원 제도를 도입하였다. 이때, 산부인과 전문병원도 도입되어 보건복지부에서는 입원 환자 구성 비율과 진료량을 기준으로 전문병원을 선정하고 있다.
2016년도에는 의료취약지역에 미충족 필수 의료를 중심으로 제1차 공공보건의료기본계획이 수립되었고, 분만 취약지 지원사업과 고위험 산모 신생아 통합치료센터 간의 연계 체계를 강화하는 방안을 마련하였다. 2021년도에는 제2차 공공보건의료기본계획이 수립되어 운영 중에 있으며, 의료전달체계를 포함한 보건의료발전계획은 공표를 준비중에 있다.
한편, 분만의료전달체계 운영의 가장 중요한 목적은 전국에 분만인프라를 구축하여 임산부가 필요할 때 분만의료서비스를 제공받아, 안전하게 출산하도록 하는 것이다. 이를 위해 정부에서는 지난 30년간 분만 관련 의료전달체계를 수립하고 다양한 정책 수단을 이용하여 의료 이용자인 임산부를 지원하여 왔다. 그러나, 저출산의 영향이 계속되면서 분만 병원은 계속 감소되었고, 2020년 기준 전국 250개 지자체 중 65개 지역(26%)에는 분만병원이 없다. 분만의료기관은 60.5%가 감소하여 2003년도 1,371개소에서 2019년도 541개로 줄어들었다(Lee et al., 2021). 이와함께 산부인과 분만 전문의도 부족하기 때문에 1차, 2차, 3차 분만병원 간의 유기적 연계 체계 가 무너지고 임산부의 분만의료 접근성은 악화되었다.
이러한 분만의료 접근성의 악화는 모성사망이나 유산과 같은 모자보건에 직접적으로 영향을 주는 것으로 나타나, 2011년도의 모성사망비가 17.2로 경제협력개발기구(Organization for Economic Co-operation and Development, OECD) 평균(8.2)보다 2.1배 높았고, 일본의 모성사망비(4.1) 보다는 4.2배로 높았다 (Lee et al., 2020). 또한, 2019년 분만취약지역의 임산부의 유산율은 4.6%, 불충분한 산전 진찰 비율이 7.2%로 분만충족지역보다 통계학적으로 유의하게 높았다(Kwak et al., 2018).
이에 본 연구자는 지난 30년간 운영되어온 분만의료전달체계의 한계를 분석하고 발전방안을 모색하여 제시하고자 한다.
분만의료전달체계의한계
1. 의료 공급망의 붕괴
1) 분만의료기관의 감소
2000년도 저출산 시대에 들어서면서, 경영에 어려움을 겪은 많은 분만의료기관이 폐업을 한 것으로 나타났다. 건강보험공단(이하 건보공단) 자료에 따르면, 2003년도에 1,371개인 분만의료기관은 2009년까지 해마다 약 90여개의 분만의료기관이 감소하였고, 2019년도에는 541개만 남았다(Fig. 1). 의료기관 종류별로 세분하여 살펴보면, 병원급 분만기관은 2003년도에 136개소에서, 2019년도 142개로 6개가 증가하였지만, 의원급 분만기관은 2003년도에 992개여서 2019년도에 260개로 73.8% 감소하였다. 종합병원은 2003년도에 175개에서 2019년도에 83개로 52.6% 감소하였고, 조산원도 2003년도 25개소에서 2019년도 15개로 40% 감소하였다(Statistics Korea, 2021).
지역별로 살펴보면, 전국 17개 광역 지방자치단체 중 세종특별자치시를 제외한 16개 지방자차단체에서 분만의료기관은 감소되었다. 특히 광주광역시에서는 2003년도 40개였던 분만의료기관이 2019년도에 9개로 77.5%가 사라져서 전국에서 가장 많이 감소하였다(Lee et al., 2021). 이러한 분만의료기관병원의 감소 추세에 대응하여 정부는 분만의료전달체계 구축을 위한 적극적인 대책을 제시하였어야 하나 적절한 정책을 내놓지 못했다는 평가가 있다.
2) 분만 참여 산부인과 전문의 부족
건보공단 자료에 따르면 임상에서 진료 업무에 참여하는 산부인과 전문의 수는 2019년도에 5,800명이다. 하지만 산부인과를 진료 과목으로 표시하고 있는 의료기관에서 근무하는 산부인과 진료 전문의는 전체 전문의의 72.8%인 4,225명으로(Ahn & Hwang, 2017), 임상에서 진료하는 산부인과 전문의가 모두 산부인과 환자 진료에 참여하고 있지 않은 것으로 나타났다. 또한 4,255명의 산부인과 전문의 중 몇명이 실제 분만에 참여하는지는 파악할 수 있는 연구나 데이터는 없는 것도 문제이다.
한편, 이를 파악하기 위한 간접적인 방법으로 분만실이 있다고 신고한 분만병원에 근무하는 전문의 수를 분만 참여 산부인과 전문의로 확인하는 방법이 있으나, 이러한 방법은 실제 분만에 참여하는 산부인과 전문의 수보다 과다하게 측정될 우려가 있으므로 해석에 유념할 필요가 있다.
2019년도 건보공단 통계에 따르면 분만병원에서 근무하는 산부인과 전문의는 2,659명으로 임상에서 진료를 수행하는 5,800명 산부인과 전문의의 45.8%를 차지하였고, 산부인과 진료 전문의 4,225명 중에서 62.9%에 해당되는 비율이다. 이들의 지역별 분포를 보면, 서울지역이 661명으로 가장 많았고, 뒤이어 경기도가 639명이었다. 분만병원에 근무하는 산부인과 진료 전문의의 성별 분포를 보면, 남자 전문의는 1,690명으로 전체 수의 63.6%를 차지하였고, 여자 전문의는 969명으로 36.4%를 차지하였다. 분만병원 근무 산부인과 전문의 평균 연령은 50.1세로, 남자는 53.7세, 여자는 43.9세였다. 그리고 이들의 의료기관 종류별 분포를 보면, 전체 전문의의 32.8%인 873명이 병원에서 근무를 하고 있었고, 의원급에는 32.6%인 868명이 종사하고 있었다(Lee et al., 2021).
3) 분만 취약지의 지속
임산부가 적정 분만관련 의료서비스를 받도록 하기 위해서는 분만의료 접근성이 좋아야 한다. 이를 위해서는 거주지 인근에 분만 병원이 설치되어 있는 것은 매우 중요하다. 하지만 저출산 시대의 영향으로 산부인과 병원의 폐업이 증가하였고, 농촌을 중심으로 분만 병원의 폐업으로 이어지면서 분만취약지가 많아졌다(Na et al., 2014).
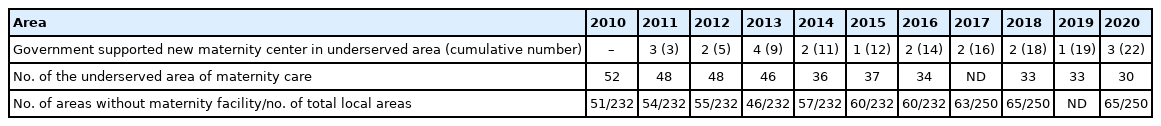
우리나라에서 분만취약지에 대한 정의는 2가지이다. 먼저 고전적인 의미의 분만취약지는 행정구역에 분만 병원이 없는 것을 의미하고, 두번째는 행정구역 중심이 아닌 분만 진료권에 분만병원이 없는 지역을 의미한다. 보건복지부는 2011년 분만취약지에 대한 정의를 ‘분만 진료권’ 개념을 도입하여 설정하였다. 즉 임산부가 1시간 내 분만의료기관을 이용하는 실제 이용률이 30% 미만이면서, 가임기 여성이 1시간 안에 분만 가능한 의료기관에 접근이 불가능한 비율이 30% 이상인 지역을 분만취약지로 정의하였다(Choi et al., 2013). 이에 따라 복건복지부에서는 2011년부터 ‘분만취약지 지원사업’을 통해 22개 취약지역에 분만 병원을 지원해 주고 있지만 분만취약지는 여전히 남아있다.
행정구역 기준의 정의에 따른 분만 취약지 비율을 보면, 2010년도에는 전체 시, 군, 구 232개 중 51개(21.9%) 지역에서 2020년도에는 250개 시, 군, 구의 65개(26%) 지역으로 늘어나 상황이 더 악화되었음을 알 수 있다. 분만진료권 기준의 정의에 따른 분만 취약지 비율은 2010년도 52개 지역에서 2020년도에는 30개 지역으로 감소한 것처럼 보이지만, 정부가 지원한 22개 지역을 제외하면 자발적으로 해결된 곳은 한 곳도 없었다(Table 1).
2. 분만의료서비스 이용의 어려움
1) 분만의료접근성의 악화
세계보건기구(World Health Organization, WHO)에서는 임산부의 안전을 위해서 적절한 임신 시기에 적절한 산전 진찰이 필요하고, 이를 위해서는 분만 시설에 접근이 가능해야 한다고 주장하면서 분만의료접근성을 강조하고 있다(Ahn & Hwang, 2017; WHO, 2016). 분만의료접근성에 영향을 미치는 요인은 물리적으로 접근이 어려운 경우, 경제적 이유, 문화적 차별 등이 있을 수 있다(Lee et al., 2006). 우리나라는 전국민 의료보험 제도가 도입되고 있어 임산부의 본인 의료부담금은 매우 낮을 뿐만이 아니라, 정부에서 건보공단 제도를 이용한 고운맘 카드를 통해 임신 출산 진료비를 지원해 주고 있기 때문에, 경제적인 이유로 분만의료기관을 방문하지 못하는 경우는 매우 드물다. 또한, 저출산 시대에 다양한 임산부 우대 정책이 수립되어 운영되고 있어서 문화적 차별로 분만의료기관을 방문하는 것이 어려운 경우도 드물다.
결론적으로 우리나라에서 분만의료기관 접근성이 떨어지는 이유는 주거지와 분만병원 간의 거리가 멀어서 필요할 때 방문이 어려운 경우라는 점이 여러 연구를 통해 보고되어 왔다.
2013년 232개 시, 군, 구를 대상으로 한 건보공단 자료의 연구 결과, 전체 86개 군 지역의 81%인 70개 군은 전체 분만의 2/3가 관외에서 발생하였으며, 관외 분만 비율이 높은 지역일수록 유산, 자궁외 임신 및 기타 임신에 따른 합병증인, 지연 출혈, 색전증, 감염 등의 발생 비율이 높게 나타나, 응급 대응 및 산전관리의 충실성을 높이기 위한 분만의료 접근성 향상이 필요한 것으로 나타났다(Choi et al., 2013). 또한, 2016년 한국보건사회연구원 보고서에 의하면, 분만의료기관을 공간분석을 통해서 살펴보았을 때 전국에 분만병원은 수도권과 광역시 중심으로 존재하였다. 또한 가임기 여성을 대상으로 분만병원에 접근 거리를 비교해보았을 때 서울은 1.1 km에 접근할 수 있었고, 광역시는 3.9 km 거리에 있었다. 하지만 전국의 군 지역은 24.1 km로 서울 보다 24배 멀었다(Lee et al., 2019).
특히 수도권을 제외한 지역의 분만 접근성은 더욱 열악하였다. 대표적인 분만 취약지인 강원도를 대상으로 한 2017년 연구 논문에 따르면, 강원도 면적의 10.44%에 거주하는 여성은 분만병원 접근까지 60분이 소요되었고, 강원도 면적의 74.37%에 거주하는 여성은 상급종합병원까지 이동하는데 60분이 걸렸고, 16.25%는 120분이 소요되었다(Choi & Lee, 2017)
2) 모자보건 지표 악화
신생아 10만 병당 산모 사망자 수를 나타내는 모성 사망비는 국가 보건의료 수준을 알아보는 대표적인 자료이다(Hwang, 2015). 우리나라에서 모성사망비 기록은 1995년부터이다. 이 때 모성사망비는 20.0이었고 이후 꾸준하게 감소하여 2008년 8.4로 감소하였다가 2011년도에 국내 모성 사망비는 17.1로 최고를 보였다. Ahn 등은 2011년도에 모성사망비가 높았던 이유는 고위험 임신의 증가와 분만 인프라의 붕괴로 고위험 임신부를 치료할 수 있는 시설의 부족을 주장하였다(Ahn et al., 2018; Ahn & Hwang, 2016). 2011년 이후 정부의 다양한 분만 취약지 지원 정책과 고위험 산모 신생아 통합치료센터의 개소로 분만 인프라가 개선되어서 모성 사망비는 다소 호전되어 2019년도에는 9.9로 감소하였다(Statistics Korea, 2021).
국내 모성사망비는 전반적으로 감소하고 있지만 연령별, 지역적 편차는 매우 심하다. 2016년 연구에 의하면, 2009년부터 2014년동안 평균 모성 사망비는 13.16이었고, 제주의 모성 사망비는 26.84로 광주의 7.51보다 3.57배 높았다. 연령별로 차이를 보여서 45–49세의 임신부의 모성 사망은 143.7로 20–24세 보다 무려 20.8배가 높았다(Park & Kwon, 2016).
국내 모성 사망 수준을 객관적으로 평가하기 위하여 경제협력개발기구와 비교해 보았다. 우리나라가 1996년에 경제협력개발기구에 가입한 이후 모성 사망비 기록은 2010년도이다. 이때 경제협력개발기구의 평균 모성사망비는 8.5였지만, 국내 모성사망비는 15.7로 1.85배 높았다. 2018년도에는 2010년보다 모성사망이 개선되었지만, 국내 모성 사망비는 11.3으로 OECD 평균인 7.8보다 1.45배로 여전히 높았다. 일본의 모성사망비와 비교해 보았을 때, 일본의 모성 사망비는 3.6으로 국내 모성 사망비보다 3.13배 높았다(Organization for Economic Co-operation and Development, 2016).
3) 분만 관련 의료비의 증가
저출산 시대에 분만이 감소하면서, 건보공단에서 지급하는 자연분만 및 제왕절개술과 같은 분만에 따른 의료 비용은 감소하고 있다. 2012년도에 2,912억원이었던 분만 관련 의료비용은 2013년도에는 2,709억원, 2014년도에는 2,753억원으로 꾸준하게 감소하였다.
하지만 고령 임신의 증가와 더불어 고위험 임신의 증가로 인한 관련 비용은 급격히 증가하고 있다. 2018년 연구에 의하면 건보공단에서 가장 많이 입원 비용을 지급한 고위험 임신의 대표적인 질환 8개은 자궁경관무력증, 조기진통, 조기양막파열, 전치태반, 산후 출혈, 전자간증, 양수과소증 및 과다증, 임신성 당뇨였다. 8대 질환의 입원 환자 수는 2006년 21,923명에서 2016에는 77,499명으로 3.5배 증가하였고, 2015년 기준 입원비는 1,240억원이었고, 2009년 260억원보다 무려 4.8배가 증가하였다(Ahn et al., 2018). 이 자료는 8대 다빈도 입원 환자 기준이어서, 고위험 임신에 따른 외래 환자 및 8대 질환 이외 입원을 포함한다면 이보다도 훨씬 많을 것이다.
또한, 고위험 임신에 따른 사회적 비용도 증가하고 있다. 2018년 연구 보고에 의하면, 2015년 모성 관련 대표적인 5개 질환인 산과 출혈, 패혈증, 임신성 고혈압, 난산, 유산의 사회적 비용은 총 2,297억원이었다. 이 중 유산의 사회적 비용은 719억으로 가장 많았고, 난산은 694억이었다. 2015년도에도 2012년 고위험 임신의 사회적 비용을 분석한 연구가 있었다. 하지만, 2018년 연구와 사회적 비용 산출 방법이 다르기 때문에 2015년과 2018년 연구를 평면적으로 비교할 수는 없었다. 2018년 연구를 2015년 기준으로 동일하게 분석했을 때 2015년도의 고위험 임신에 따른 사회적 비용은 2012년에 비해 721억원이 증가하였고, 이중 난산이 527억원을 가장 많이 증가하였다(Cho et al., 2018).
한편, 고위험 임신과 합병증 임신이 적극적인 치료가 필요한 이유는 고위험 신생아를 분만하기 때문이다. 고위험 신생아는 분만 즉시 신생아 중환자실에 입원해서 치료를 받아야 하기에, 초기 치료가 어렵고 질환의 이환율이 높으며, 치료가 잘되지 않으며, 치료 후 합병증에 노출될 가능성이 높다. 특히 극소 조산아인 경우는 더욱 심하다. 또한 부모의 입장에서 신생아와 떨어져 있어 정서적 유대감 상실, 치료의 어려움으로 인한 직접적인 경제적 어려움뿐만 아니라 막대한 사회적 비용이 수반된다. 또한 신생아의 기대 수명은 매우 길기 때문에 사회적 비용은 고위험 임신보다 높을 것으로 추정되지만 안타깝게도, 고위험 신생아에 대한 사회적 비용에 대한 의미 있는 연구는 아직까지 보고되지 않고 있다.
분만의료전달체계가부족한 원인
1977년 국내에 의료 보험제도가 도입되고, 1989년에 전국민으로 확대되면서 시작된 의료전달체계는 지난 30년간 부족하지만 일정부분 역할을 하면서 환자에게 적절한 의료서비스를 제공하며 사회 안전망으로 역할을 수행하고 있다.
하지만 분만에 관련된 의료전달체계는 다른 분야에 비해 심각하게 의료 공급망이 붕괴되어 의료 수요자는 적절한 의료서비스를 받는데 어려움을 겪고 있다. 그 결과 모자보건 지표는 악화되었다. 그 원인은 무엇일까?
1. 분만의료의 특수성을 고려하지 않음
1) 분만의료는 예방의학적 성격이 포함된 독특한 의료 분야임
정상 임신 및 출산의 과정은 질환을 진단하고 치료하는 과정이 아니고, 다음 세대를 위한 인간의 생리적 변화의 과정이다. 그러기에 질병을 진단하고 치료하는데 중점을 두는 임상 의학과는 다르게 질병을 예방하고 질병이 발생한 경우 조기에 진단하고 치료하는 예방의학적 성격이 강하다. 이런 예방의학적 성격이 강한 분만의료를 치료 질환 중심의 외과계, 내과계 중심의 기존의 의료 전달체계에서 포함하다보니 민간 의료자원의 참여에 제약이 발생하였다.
민간 병원에서는 의료의 수익이 있는 곳에 의료자원을투자한다. 기존의 의료 전달체계 안에서는 수익이 높은 치료 가능 질환 중심으로 의료자원이 투자되면서 분만의료는 의료자원 배분에 우선순위가 밀려났다. 그 결과 민간에서 분만의료에 대한 투자가 감소하고, 분만인프라가 붕괴되는 결과로 나타났다.
2) 분만은 예측 불가한 영역임
정상 임신 및 출산은 종족 보전을 위한 정상적인 생리적 변화 과정이기에 의료의 개입없이도 특별한 문제 없이 이루어진다. 혹시 출산의 과정에서 문제가 발생할 경우에는 즉각적으로 의료적인 개입이 필요하기 때문에 출산 과정에서 문제가 발생하는 고위험 분만을 미리 예측하는 것은 매우 중요하지만 이를 100% 예측하기는 현실적으로 거의 불가능하다. 예측이 불가능한 분만의 과정에서 응급 상황이 발생하는 경우에는 합병증 발생이 흔하고 이는 의료 공급자와 의료 수요자의 분쟁의 원인이 된다.
의료전달체계를 구축할 때는 분만과 같이 예측 불가능한 분야에서 필연적으로 발생할 수 밖에 없는 분야에 대해서는 수가 및 정책을 통해서 해결할 수 있게 설계해야 하지만 지난 30년간 이런 점은 제외되었다. 2011년부터 정부에서는 이러한 문제점을 해결하기 위해서 ‘무과실 분만 보상’제도를 운영중에 있지만, 제도 및 보상액에서는 많이 부족하여 분만 인프라를 재건하는데 한계가 있다.
3) 분만의료는 1명의 임산부를 관리하여 2명의 건강을 책임지는 구조임
또한 1명의 임신부를 관리하지만, 관리의 결과는 2명에게 영향을 미치는 영역이다. 즉 의료 자원의 투입은 1명에게 하지만, 그 결과에 따라 수요자는 2명이 된다고 볼 수 있기 때문에 의료 자원을 배분할 때 2명을 관리하고 처치하는 것으로 계획하고 지원해 주어야 할 것이다. 그러나, 국내 의료전달체계는 이점을 반영하지 못하고 있어서 민간 의료기관의 의료 자원 투자가 힘들다.
2. 분만은 국가를 유지하는 필수 의료임
필수 의료에 대한 정의는 다양하게 내릴 수 있지만, 공공의료 영역에서 필수 의료란 필수적으로 필요한 의료서비스이지만 수익이 낮아 민간 의료서비스에서는 운영하지 못하는 응급, 감염, 외상, 분만과 같은 분야로 정의할 수 있다 (Lee, 2019).
분만 분야는 필수 의료임에도 불구하고 정부의 지원은 극히 적었다. 1970년대 베이붐 시대에는 민간의료기관의 분만 분야의 참여가 활발하였지만, 2001년도에 합계 출산율 1.297로 초저출산이 시작되고, 정부의 노력에도 불구하고 저출산이 개선되지 못하면서 2011년 분만 취약지 문제가 발생하면서 2016년도 제1차 공공보건의료계획에 포함되었다. 2016년에 분만이 공공 의료전달체계 안에 필수 의료로 도입되었지만, 공공의료는 전체 보건의료의 극히 일부분만 차지하고 있어서, 공공의료를 제외한 민간에서 필수 의료를 유지하는 방안 마련이 필요하다.
3. 임신과 출산 관련 인구학적 변화를 예측하지 못함
대표적인 고위험 임신인 고령 임신은 분만 당시 나이가 35세 이상인 경우로 정의한다. 늦은 결혼으로 인한 고령 임신은 급격히 증가하여 2006년도에 11.9%에서 2018년도에는 전체 분만의 31.8%를 차지하였다. 그 결과 37주 이전의 조산아는 2008년 5.5%에서 2018년에는 7.7%로 증가하였고, 2.5 kg 이하의 저체중아도 2008년 4.9%에서 2018년도에는 6.2%로 증가하였다(Fig. 2) (Hwang, 2020).
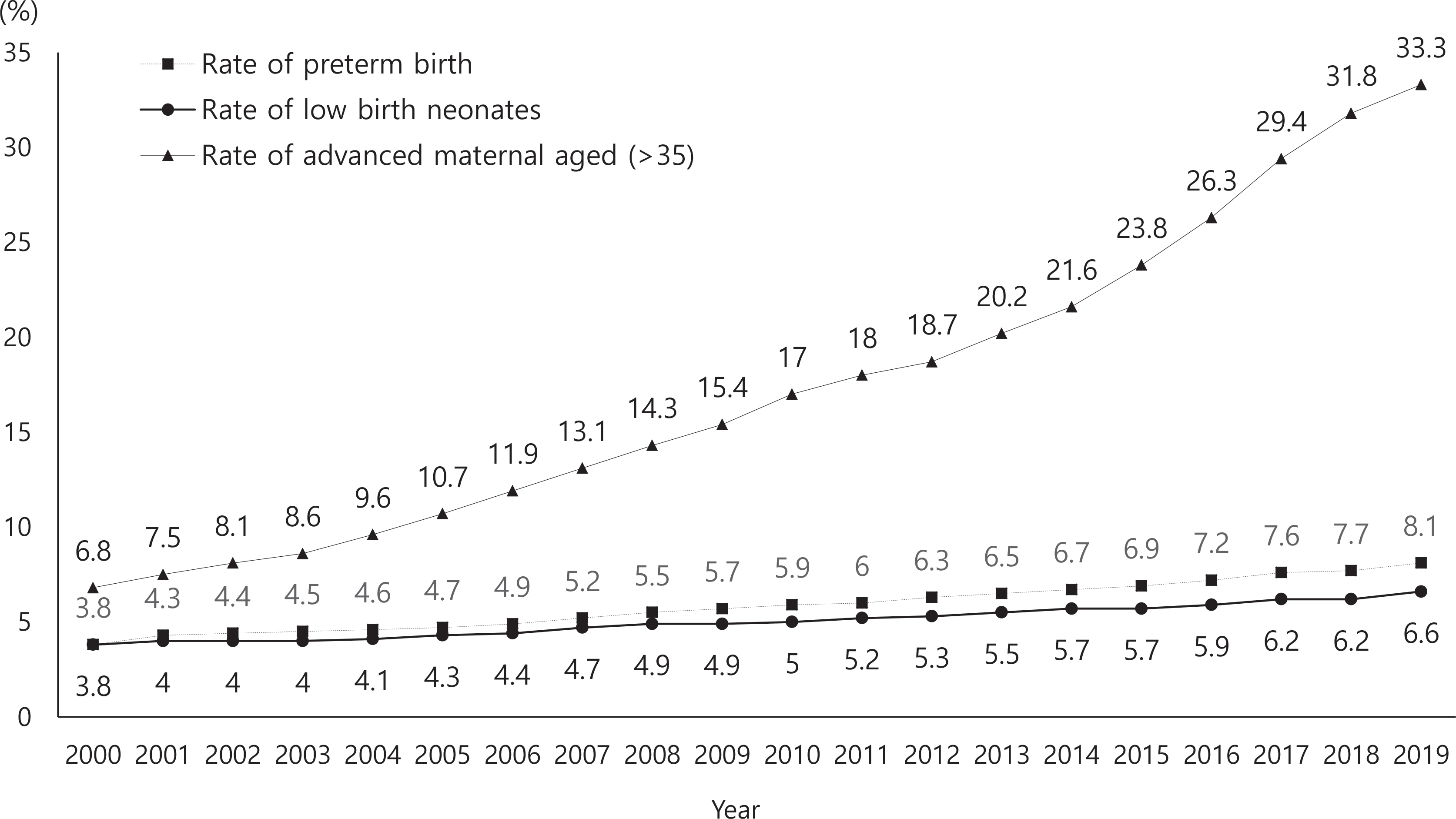
Percentage of pregnant women with advanced maternal aged (>35 years), preterm birth, and low birth neo- nates in Korea, 2000–2019.
고위험 임신의 증가는 임신과 출산 과정에 많은 의료 자원이 투여되어야 한다는 의미이지만, 늘어나는 고위험 임신을 치료할 수 있는 시설은 부족하여 2018년 전국 79개 수련병원 중 64개소만이 고위험 임신부를 치료할 수 있었고 병상 수도 399병상뿐이었다. 이는 필요 병상 1,640개의 24.3%에 해당하는 것으로 매우 부족한 실태를 보여준다(Ahn & Hwang, 2016).
정책제언
저출산 시대에 분만의료전달 체계 구축을 위해서는 기존의 문제점을 직시하고, 이를 개선하기 위한 원칙을 먼저 수립해야 한다. 가장 중요한 원칙은 안전한 임신 및 출산 환경 구축을 최우선으로 고려해야 한다. 의료자원의 효율적인 배분도 중요하지만, 분만은 필수 의료이기 때문에 필수 의료를 유지하는 정책 수립으로 전국의 모든 임산부가 안전하게 임신하고 출산하도록 구축되는게 더욱 중요하다. 두 번째는 이용자인 임산부 중심으로 구축해야 한다. 최근 증가하는 고령 임신과 고위험 임신부에게 적절한 의료서비스를 제공할 수 있도록 구축되어야 한다. 마지막으로는 분만 병원의 특수성을 고려해서 구축해야 한다. 분만 병원은 대표적인 고위험 고비용 의료기관이면서, 언제 방문할지 모르는 임산부를 위해서 분만실을 24시간 운영해야 한다. 또한 마취과, 소아 청소년과와 협력하는 다학제 진료가 필수적이다(Hwang, 2019).
이런 원칙 아래 분만의료전달체계의 구체적인 구축 방안을 마련해야 한다. 가장 먼저는 분만 취약지를 막기 위해서 기존의 분만 병원 폐업을 억제하는 정책 수립이 중요할 것이다.
1. 1, 2, 3차 분만 병원의 유지방안
1) 출생아 수 연동 분만수가 운영제
분만의료기관의 대부분은 민간병원이기 때문에 분만실 운영이 가능하게 하려면 다양한 수가 및 정책 지원으로 원가 보전을 해줘야 한다. 가장 먼저는 ‘출생아 수 연동 분만수가 운영제’이다. 저출산 시대에 출생아 수 감소로 분만실 운영 수입은 감소할 수밖에 없다. 이를 해결하기 위해서는 출생아 수와 연동하는 분만 수가를 운영하는 방법이 있다.
2) 분만관련 수가의 신설 및 현실화
초임부가 진통으로 입원한 후에 출산할 때까지 8–10시간이 소요된다. 분만실 간호사 및 분만산부인과 의사는 오랜 진통 시간 동안 임산부의 진통을 관리하고 태아감시장치를 이용하여 모니터링한다. 또한 신생아가 태어났을 때 신생아실 이동 전까지는 분만실 내에서 신생아를 처치한다. 하지만 안타깝게도 이러한 모든 과정이 수가로 인정받지 못하고 있다. 즉 의료 자원은 투여되지만 실제 수익에는 반영이 되지 않아서 만성적인 적자의 원인이 된다. 이런 모순을 해결하기 위해서는 ‘분만 진통관리료’, ‘태아심박동 모니터링 판독료’, ‘분만실 내 신생아 관리료’ 등이 신설되어야 한다.
3) 24시간 분만실 운영료 지원
각 병원마다 병원 실정에 맞게 운영하다 보니 분만실의 정확한 원가를 추정하기는 매우 어렵지만, 현재의 분만 수가에서는 분만실 운영이 원가보다 낮다는 것은 많은 전문가들이 동의한다. 임상 현장에서 병원을 운영하는 산부인과 전문의들은 연간 분만이 120건 미만인 경우에는 규모의 경제를 이룰 수가 없어서 분만 수가를 아무리 인상하여도 분만실 운영이 불가능하다고 주장하고 있다.
연간 분만이 적은 병원이라도 분만 병원을 폐업할 경우 분만 취약지가 발생하기 때문에, 응급 산모를 위해서 24시간 동안 분만실을 운영할 수 있게 ‘24시간 분만실 운영료’ 지원이 있어야 한다.
4) 불가항력 의료사고 보상제도의 개선
분만은 위험하고 결과를 예측하기 어려운 의료분야여서 불가항력적 의료사고가 발생할 수 있다. 이런 이유로 일본, 대만의 경우에는 무과실 의료 사고의 경우에는 100% 국가에서 지원해주는 제도를 운영하고 있다.
국내에서도 2013년도부터 시행되고 있지만, 전문가에 의해서 개선 필요성이 제기되고 있다. 가장 먼저는 불가항력 의료사고임에도 불구하고, 공급자에게 책임을 묻는 방식의 재원 확보 방법에 대한 문제 제기이다. 또 다른 문제는 현재 지원 금액인 3,000만원은 너무 적어서, 실질적으로 피해자에게는 도움이 되지를 않고 있다. 이를 해결하기 위해서는 무과실인 경우는 다른 나라와 같이 공공의료 강화 차원에서 국가에서 100% 지원하고, 지원 금액도 5억원으로 상향해야 한다.
2. 2차급 분만 병원 유지방안
2001년도에 병원 규제 개혁 일환으로 100–300 병상 종합병원 개설을 위한 필수과 진료과목에서 산부인과를 필수에서 선택으로 완화하였다. 그 결과 2003년도에는 241개 종합병원에서 72.6%인 175개소에서 분만실이 있었으나 2019년도에는 314개에서 83개(26.4%)만 분만실을 운영하고 있었다. 2021년 대한산부인과학회 조사에서는 100–300병상 124개 종합병원에서 분만실은 27개소(21.7%)만이 운영하고 있었고, 산부인과 진료과목은 84개소(67.7%)만 운영하고 있다.
산부인과는 가임기 여성 질환을 다루고, 여성의 재생산권과 밀접한 건강을 책임지는 과목이기에 저출산 시대를 극복하기위해서는 취약지역을 포함한 전국에 산부인과 진료가 가능하게 인프라를 구축하는 것이 매우 중요하다.
이를 위해서는 100–300병상의 종합병원에 정부의 정책 개선과 수가 지원을 조건으로 산부인과를 필수과로 운영해서 가임기 여성의 건강을 확보하고 분만 병원 확보에도 기여해야 할 것이다.
3. 3차급 분만 병원 유지방안
2012년도에 처음으로 지정된 상급종합병원은 권역을 대표하는 대학병원으로 중증환자 진료뿐만 아니라 교육 및 연구에 대해서도 사회적 역할을 수행하고 있는 우리나라의료전달체계의 최상위에 있는 3차 의료기관이다.
상급종합병원 제도를 도입하기 시작할 때부터 중증 환자 진료 비중은 주요 평가 항목이었다. 평가를 위해서 질환을 전문진료 질병군, 일반진료 질병군, 단순진료 질병군으로 3개로 구분하였고, 중증 질환인 전문진료 질병의 입원 비율을 높이고, 경증환자인 단순진료 질병의 입원 비율을 낮추는 평가 기준을 제시하면서 의료전달체계의 완성도를 높이려고 하였다.
2019년 제4기 상급종합병원 평가기준에서는 전문진료 질병군의 입원 비율은 30% 이상이어야 하고, 단순진료 질병군의 비율은 14% 이하이어야 한다. 상급종합병원을 지원한 병원들은 지정 기준을 맞추기 위해서 경증의 환자는 회송하면서, 중증 환자 위주의 진료를 위해서 노력한다.
하지만 분만 영역에서만 살펴보면 제4기 지정기준은 전문진료 질병군은 ‘고위험 제왕절개 분만(다태아)’ ‘자궁적출술을 동반한 제왕절개분만’ ‘분만 및 유산관련 자궁적출술’로 제한하였고, 단순 질식 분만에 대해서는 단순진료 질병군으로 분류하였다. 임신과 출산 영역에서의 이러한 분류는 분만의료의 특수성을 알지 못하는 비전문가에 의한 행정편의적이고 기계적인 분류법으로 몇가지 점에서 문제가 있다.
가장 먼저는 최근 증가하고 있는 고위험 임신, 합병증 임신 및 고위험 분만에 대해서 중증도의 세부 구분 없이 고위험 임신으로 총괄하여 묶어버렸다는 것이다. 그 결과 경증의 고위험 임신과 중증의 고위험 임신이 진료 수준이 다름에도 불구하고 전문진료 영역에 포함되지 못하였다. 두번째는 임신과 출산은 의과대학 학생이 반드시 알아야 하는 필수과목으로 이에 대한 교육 및 연구는 반드시 필요하다. 상급종합병원의 지정이 중증 진료 뿐만 아니라 연구와 교육이 포함되어야 한다면 반드시 임신과 출산에 대한 분야가 포함되어야 한다.
보건복지부의 질병군 분류 발표 이후에 상급종합병원 지정에 집중하고 있는 병원들은 고위험 임신 및 분만에 대해서 경증으로 간주하고 이에 대한 진료량을 감소하였다. 그 결과 중증 분류에 포함되지 않은 고위험 임신과 분만을 가진 임신부에게 적정 의료서비스를 제공하지 못하는 결과를 야기하고 있다.
이를 해결하기 위해서는 기존의 총괄적인 고위험 임신을 경증의 고위험 임신과 중증의 고위험 임신으로 세분화하여 중증의 고위험 임신의 경우에는 전문진료 질병군으로포함하여야 한다. 또 단순진료 질병에 포함된 질식분만에 대해서는 저출산 시대의 임신부 접근성 확보를 위해서 제외해야 한다.
요약및 결론
지난 30년간 운영되어온 의료전달체계는 한정된 의료자원을 배분하여 국민에게 양질의 의료서비스를 제공하였다는 긍정적인 면도 있지만, 분만의료전달체계에 있어서만큼은 한계도 명확하다.
분만의료전달체계가 성공적으로 운영되었다면, 전국 적재 적소에 분만 병원이 있어서 임산부가 필요할 때 적정 분만의료 서비스를 제공받을 수 있어야 한다. 하지만 전국 250개 지자체 중 65개 지역에 분만 병원이 없으며 군 지역에 거주하는 임산부는 분만 병원까지 24.1 km를 가야하기 때문에 임산부의 분만의료 접근성은 매우 취약하다. 그 결과 국내 모성 사망은 경제협력개발기구 평균보다 높다.
분만의료전달체계가 작동하지 않은 원인으로는 가장 먼저 분만의료의 특수성을 고려하지 않은 획일적인 의료전달체계를 수립하고 운영하였다는 것이다. 분만의료는 결과를 예측하기 어려운 분야이고, 예방의학적인 성격이 더욱 강한 임상의학이기에 기존의 임상의학과는 다른 접근을 해야 하지만 그러하지 못했다. 또 국가를 유지하는 필수의료 분야임에도 불구하고 이에 대한 고려가 전혀 없었다.
무너지는 분만의료전달체계를 유지하기 위해서는 기존과는 다른 접근이 필요한데 그 중의 하나는 분만 병원의 폐업을 최소화하는 정책지원이다. 이를 위해서는 출생아 수 연동 분만수가 운영제, 분만 진통관리료, 태아심박동 모니터링 판독료, 분만실 내 신생아 관리료와 같은 분만관련 수가 신설이 필요하다. 또 불가항력 분만의료사고가 발생했을 때는 국가의 공적 책임을 위해서 100% 국가 지원 및 배상액의 상향이 필요하다. 마지막으로는 병원과 상급종합병원에서 분만실 운영을 위한 국가 정책이 전환이 필요하다. 대표적으로 100–300병상 병원의 산부인과 필수과 운영 및 상급종합병원 전문진료 질병에 고위험 임신을 포함하는 것이다.
저출산 시대에 민간 분만 병원의 폐업은 어느 정도 예견할 수 있지만, 분만의료는 국가의 필수 의료이고 분만 없이 국가 존립할 수 없기에 기존의 의료전달체계와는 다른 접근을 통해서 분만의료전달 체계가 완성되어야 할 것이다.
Notes
저자들은 이 논문과 관련하여 이해관계의 충돌이 없음을 명시합니다.
감사의 글 및 알림(ACKNOWLEDGEMENTS)
이 연구는 강원대학교 학술연구 지원을 받아 수행되었습니다. 이 논문의 일부는 제107차 대한산부인과학회에서 발표되었음.