산후출혈
Postpartum Hemorrhage
Article information
Trans Abstract
Postpartum hemorrhage (PPH) is a major cause of maternal morbidity and mortality. The most common cause of maternal death in Korea is complications related to the postpartum period (obstetric embolism), accounting for 37.5%, while complications of labor and delivery (uterine atony, PPH, etc.) were the second most common cause, accouning for 21.9%. The effective treatment of PPH often requires multidisciplinary intervention. When managing PPH, multiple interventions (medical, mechanical, invasive, and nonsurgical and surgical procedures), which require different levels of skill and technical expertise, may be used to control bleeding. The healthcare provider needs to begin resuscitative efforts quickly, establish the cause of the hemorrhage, and possibly enroll the assistance of other care providers, such as an obstetrician, anesthetist or radiologist. Avoiding delays in diagnosis and treatment will have a significantly impact on sequelae and chances of survival. This review discusses the causes, identification, management, prevention and prediction of PPH.
서 론
우리나라 모성사망비는 2020년 기준 11.8명으로 경제협력개발기구(Organization for Economic Cooperation and De-velopment) 회원국의 모성사망비 평균(10.9명)보다 높은 편이다. 우리나라 모성사망의 가장 많은 원인은 산후기에 관련된 합병증(산과적 색전증)으로 37.5%를 차지하였고, 진통 및 분만의 합병증(자궁무력증, 분만 후 출혈 등)이 21.9%로 두 번째로 많은 원인이었다(Statistics Korea, 2021).
모성사망의 큰 원인인 산후출혈은 예방 및 예측이 어려우나, 발생 시 짧은 시간 동안 다량의 출혈로 인한 저혈량성 쇼크, 파종성 혈관 내 응고, 신부전, 간부전 등의 심각한 합병증을 유발하여 모성이환율과 사망률을 증가시킬 수 있어 즉각적인 진단과 적절한 처치가 매우 중요하다.
이에 이 종설에서는 산후출혈의 정의와 진단, 위험 인자 등에 대해 알아보고 적절한 치료에 대해 살펴보고자 한다.
본 론
1. 산후출혈의 정의
산후출혈의 전통적인 정의는 질식 분만 후 500 mL 이상 또는 제왕 절개 후 1,000 mL 이상의 혈액 손실을 의미하였다(Committee on Practice Bulletins-Obstetrics, 2017; Dahlke et al., 2015). 그러나 최근 산후출혈은 분만 경로와 관계없이 1,000 mL 이상의 누적 실혈 또는 혈량저하증(hypovolemia)의 징후 또는 증상과 관련된 실혈로 재정의되었다(Committee on Practice Bulletins-Obstetrics, 2017; Menard et al., 2014). 하지만 혈량저하증의 전형적인 임상 징후 및 증상(예: 저혈압 및 빈맥 등)은 산후출혈로 인한 혈액 손실이 총 혈액량의 25% (>1,500 mL)를 초과할 때까지 나타나지 않을 수 있으므로 주의해야 한다(Pacagnella et al., 2013). 일반적으로 출혈량이 1,000 mL 이상일 경우 빈맥이 나타나며, 1,500 mL 이상이면 소변량이 줄고 혈압이 떨어지며 빈맥과 빈호흡이 나타나게 되고 환자의 의식 상태도 저하될 수 있다(Table 1) (Bonnar, 2000).
산후출혈은 출혈의 발생 시점에 따라 분만 후 첫 24시간 이내에 발생하면 일차성 또는 조기 산후출혈, 분만 후 24시간에서 최대 12주 사이에 발생하면 이차성 또는 만기 산후출혈로 분류할 수 있다(Committee on Practice Bulletins-Obstetrics, 2017; Royal College of Obstetrics and Gynecologists, 2017).
위에 언급한 바와 같이 산후출혈은 실혈량을 통해 진단하지만, 분만 후 출혈량을 정확히 예측하는 것은 매우 어려운 일이며 부정확한 경우가 많다. 실혈량을 예측할 때는 일반적으로 시각적 추정(visual estimation) 또는 정량적 측정법(quantitative measurement)을 사용할 수 있다(American College of Obstetricians and Gynecologists, 2019; Committee on Practice Bulletins-Obstetrics, 2017). 시각적으로 실혈량을 추정할 때는 매우 주관적이고 부정확할 수 있으며, 특히 실혈량이 많을 때 실제 혈액 손실량보다 과소평가 될 수 있으며, 실제 실혈량이 적을 때는 과대평가할 가능성이 높다고 알려져 있다. 정량적 측정법은 질식 분만의 경우 엉덩이 아래 Drape를, 제왕절개수술의 경우 Suction bottle을 이용하게 되는데, 모두 태반 분만 전까지 채취된 체액의 양은 주로 양수나 소변으로 간주되며, 분만이 완료된 후 수집된 총 체액의 양에서 양수나 소변의 양을 뺀 값으로 출혈량을 예측하는 방법이다. 그리고 혈액이 묻어있는 거즈 등의 수술 재료의 중량(g)에서 해당 재료의 건조 중량을 뺀 값을 더하여 실혈량을 측정한다. 실혈량을 정량화하는 것이 보다 정확하게 평가할 수 있으나, 두 방법 중 어느 방법이 더 낫다는 증거는 없다(American College of Obstetricians and Gynecologists, 2019; Bose et al., 2006; Committee on Practice Bulletins-Obstetrics, 2017). 최근 체계적 문헌고찰 및 메타 분석에서는 실혈의 정량적 평가가 산후출혈에서 자궁 수축제의 사용, 수혈 또는 체적 확장제(volume expander)등의 사용의 필요성을 감소시키지는 못했다고 하였으며(Diaz et al., 2018), 산과적 예후를 좋게 한다는 증거도 없다.
최근에는 수술 시 사용한 거즈 등의 사진 촬영을 통해 인공 지능을 이용한 스마트폰 응용 프로그램(Triton)을 이용하여 실혈량을 측정하는 방법이 소개되기도 하였다(Gerdessen et al., 2021)
2. 산후출혈의 위험 인자와 원인
분만 진통으로 산모가 병원에 오면 산후출혈의 위험 인자가 있는지 먼저 선별하여 출혈에 대처할 수 있는 준비를 미리 해야 한다(Table 2) (Bienstock et al., 2021). 하지만 저위험군이라 할지라도 심각한 산후출혈이 발생할 수 있으므로 분만 후 항상 모든 산모의 상태를 자주 확인해야 한다.
산후출혈이 발생하면 의료진은 즉시 신체진찰을 시행하여 출혈이 발생한 부위와 원인을 찾도록 한다. 산후출혈은 그 원인에 따라 “the 4 Ts”로 나누어 볼 수 있는데(Anderson & Etches, 2007)—Tone, Trauma, Tissue, Thrombin—이 중 Tone (자궁이완증, uterine atony)이 전체 원인의 70%–80% 가량 차지한다(Bateman et al., 2010). Trauma는 산도 열상, 혈종, 자궁파열 등이며, Tissue는 잔류태반, 태반유착 스펙트럼(placental accreta spectrum)을, Thrombin 은 전자간증, 유전성 혈액질환 등으로 인한 응고 결함(coagulation defect)을 의미한다. 이러한 원인 중 흔한 질환의 처치에 대해서는 아래에서 다루었다.
3. 산후출혈의 예방
분만 3기를 적극적으로 관리(active management)—자궁수축제의 예방적 사용, 탯줄 견인, 자궁 저부 마사지 등—하면 출혈량이 감소하며 산후출혈 위험이 약 66% 감소하는 것으로 보고되었다(Begley et al., 2019). 그러나 탯줄 견인은 심각한 산후출혈의 경우 이점이 제한적이었으며, 의료진의 경험이 부족한 경우 자궁뒤집힘(uterine inversion)이 발생할 수 있다(Hofmeyr et al., 2015). 또 다른 방법인 조기 탯줄 절단(early cord clamping)은 신생아의 철분 저장을 감소시키고 유아 빈혈의 위험을 증가시킬 수 있으므로(McDonald et al., 2013) 더 이상 분만 3기 적극적 관리의 구성 요소로 권장되지 않는다. 자궁 저부 마사지도 산후 출혈 예방에서 일관된 효과가 보고되지는 않았다(Hofmeyr et al., 2013).
산후출혈의 예방을 위한 자궁수축제로 World Health Organization (WHO)는 옥시토신의 사용을 권고하고 있으나(WHO, 2012) 어떤 약제가 더 효과적인지는 논란이 있다. 옥시토신을 단독으로 사용한 군과 옥시토신 및 에르고트 알칼로이드(ergot alkaloid) 병합 군, 옥시토신 유사체(carbetocin) 군, 옥신토신 및 미소프로스톨(misoprostol) 병합군에서 산후출혈의 예방에 대한 효과를 비교했을 때, 표준요법인 옥시토신 단독 그룹보다 뒤의 세 그룹이 500 mL 이상의 산후출혈 예방에 더 효과적이라고 보고되기도 하였다. 그리고 옥시토신 및 에르고트 알칼로이드 병합 그룹에서 1,000 mL 이상의 산후출혈 예방에서도 더 효과적이라고 하였다. 하지만 옥시토신 유사체를 사용한 군에서 부작용은 가장 적게 나타났다(Gallos et al., 2018).
4. 산후출혈의 처치
1) 일반적 처치
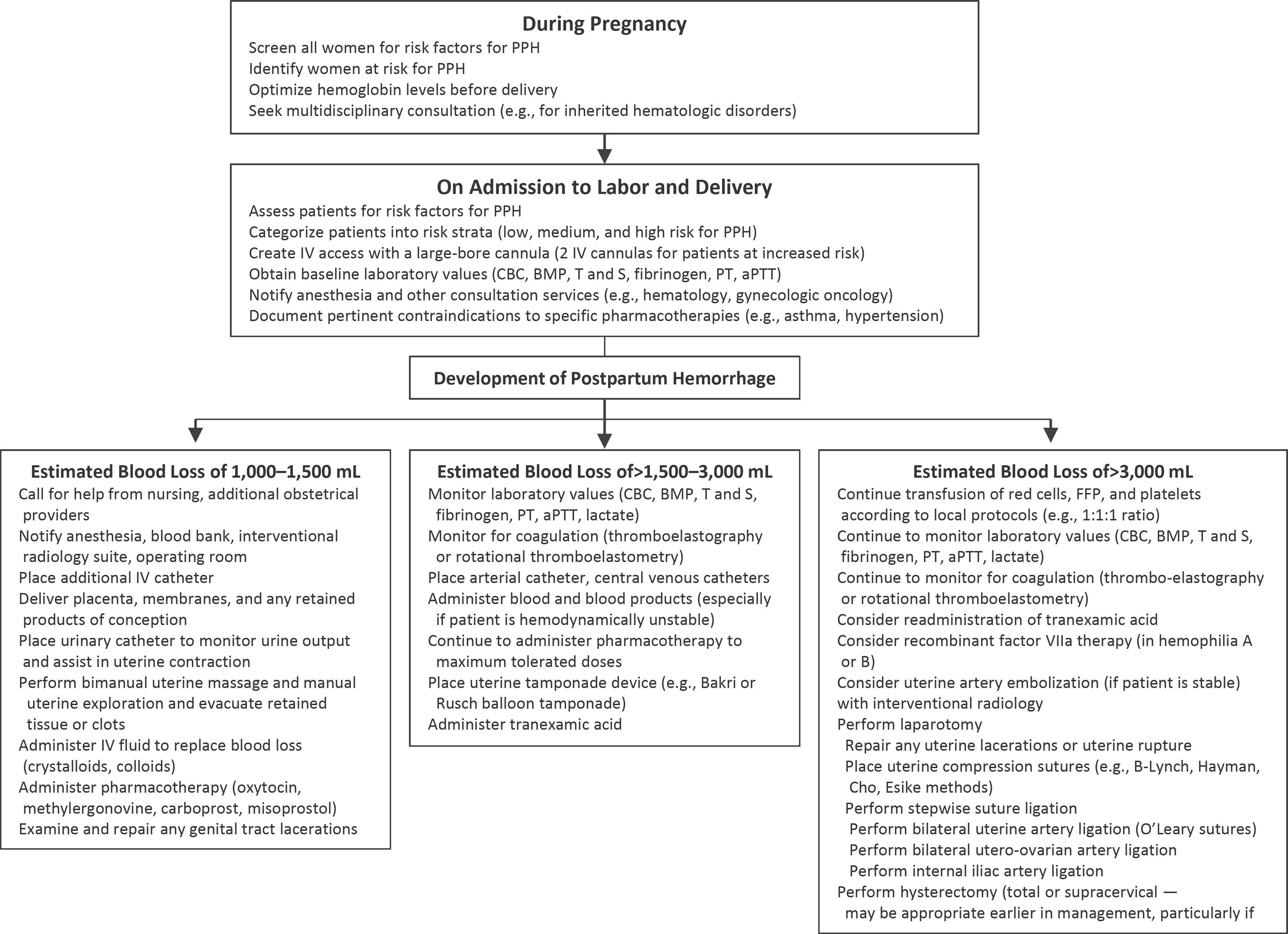
산후출혈 치료의 목표는 순환 혈액량을 적절히 유지시켜 주요 장기의 관류감소를 방지하며 신체조직의 산소화가 적절히 유지되도록 하는 것이다. 동시에 응고병증이 발생하지 않도록 하며 산후출혈의 원인을 찾아 이를 해결하는 것이다(Wise & Clark, 2010). 이를 위해서는 의료진의 다학제적 접근을 통해 정확한 의사소통이 중요하며, 동시에 출혈량의 예측, 산모의 생체 징후의 적극 관찰, 적절한 수액 요법, 원인의 해결 등이 동시에 이루어져야 한다(Fig. 1) (Bienstock et al., 2021). 산후출혈이 발생하면 충분한 정맥 수액로를 확보하고 적절한 수액요법을 시행한다. 그리고 소변량 측정을 위해 요도관을 삽입하여 시간당 소변 배출량을 측정하며, 필요 시 수혈을 시행한다. 산후출혈의 치료는 환자의 상태나 발생 원인, 해당 병원의 가능한 치료법 등을 고려하여 치료방법이 결정된다.
2) 수혈
일반적으로 예상되는 실혈량과 지속적인 혈액 손실을 기반으로 수혈 여부는 결정되는데, 부적절한 조기소생 및 저관류는 젖산증, 다기관 기능 장애를 동반하는 전신 염증 반응 증후군 및 응고 장애를 유발할 수 있으므로(Patil et al., 2014) 적절한 수혈 시점을 결정하는 것이 매우 중요하다. 그러나 실혈량을 대부분 정확히 측정할 수 없는 경우가 많고, 출혈 직후에는 혈색소 또는 적혈구 용적률이 혈액 손실을 정확하게 반영하지 않으며, 앞서 언급했듯이 산모의 활력 징후는 일반적으로 상당한 출혈이 발생할 때까지 크게 변하지 않을 수 있으므로 객관적인 지표뿐 아니라 의료진의 임상적 판단도 매우 중요하다.
수혈을 시작하는 시점에 대한 명확한 기준은 없지만, 일반적으로 1,500 mL 이상의 혈액손실에 해당하는 지속적인 출혈이 있는 여성 또는 비정상적인 활력 징후(빈맥 및 저혈압 등)가 있는 여성의 경우 즉각적인 수혈 준비가 이루어져야 한다(Shields et al., 2015). 대량출혈인 경우 응고인자의 고갈을 포함하기 때문에 이러한 환자는 일반적으로 파종성혈관내응고(disseminated intravascular coagulation)로 분류되는 소모성 응고병증이 발병하는 것이 일반적이며 이러한 경우 농축적혈구 투여와 혈장성분을 같이 투여해야 한다(Ho et al., 2005). 아직까지 혈액 성분 수혈 요법에 대해서 일치된 의견은 없으며(Spahn & Rossaint, 2005), 농축적혈구와 신선냉동혈장, 혈소판의 수혈 비율에 대해서도 다양한 의견들이 있다(Gonzalez et al., 2007; Spahn & Rossaint, 2005). 농축적혈구, 신선냉동혈장, 혈소판의 비율은 여러 프로토콜에 따라 6:4:1, 4:4:1, 1:1:1로 투여될 수 있으며(Holcomb et al., 2015; Young et al., 2011), 혈색소 8 g/dL 이상, 섬유소원 2 g/L, 혈소판 50,000/μ L, 프로트롬빈시간(prothrombin time)과 활성화부분트롬보플라스틴시간(activated partial thromboplastin time)을 1.5 배 미만으로 유지하는 것을 목표로 한다(Ahonen et al., 2010; Jansen et al., 2005).
3) 자궁이완증(Uterine atony)
자궁이완증은 산후출혈의 원인 중 70%-80%를 차지하는 가장 흔한 원인이다(Joseph et al., 2007; Kramer et al., 2013). 자궁이완증의 진단을 위해서는 다른 원인에 의한 산후출혈은 배제되어야 한다. 자궁이완증의 위험 요인으로는 지연진통 분만(prolonged labor), 유도분만, 옥시토신의 사용, 융모양막염, 다태 임신, 양수과다 및 자궁근종 등이 있으며, 수축이 되지 않은 부드러운 자궁이 복부에서 촉지된다. 자궁이 지속적으로 이완되면 자궁 저부를 강하게 마사지하거나 두손압박(bimanual compression)을 시행하여 출혈을 감소시킬 수 있고, 자궁수축제를 단독 또는 혼합 투여할 수 있다. 자궁수축제는 옥시토신을 1차 약제로 사용하며, 약 3%–25% 가량에서는 2차 약물이 필요한 경우가 있다(Bateman et al., 2014). 흔히 사용하는 약물은 표(Table 3)로 정리하였으며, 자궁이완증의 치료법은 아래에서 언급하였다.
4) 잔류태반(retained placental tissue)
모든 분만이 끝난 후에는 태반 일부 조직이 자궁 내에 남아 있는지 확인하기 위해 태반이 만출된 후 태반을 육안으로 자세히 확인해야 한다. 초음파로 자궁 내 에코발생덩이(echogenic mass)가 보이면 잔류태반을 강력히 시사하는데, 양성 예측률은 58%, 음성 예측률은 87% 가량으로 보고되었다(Carlan et al., 1997). 잔류태반이 의심이 된다면 자궁 천공을 예방하기 위해 초음파 유도하에 큐렛, Oval forcep으로 제거하거나 수기 제거할 수 있다.
5) 산도열상(genital tract lacerations)
분만 후 자궁경부, 질, 회음부 또는 직장질 열상이 있는지 하부 생식기를 주의 깊게 확인하는 것이 중요하다. 열상이 관찰되면서 출혈이 있다면 흡수성 봉합사로 즉시 봉합한다.
혈종 또한 산후출혈의 원인인데, 육안으로 외부 생식기에서 압통이 있는 종괴가 관찰되면 진단할 수 있다. 혈종의 크기가 크지 않고 증상이 심하지 않으면 보존적 치료를 할 수 있으나, 크기가 점점 커지고 활력징후가 비정상이면 절개배액을 시행하도록 한다. 또한 혈관조영 색전술(Angiographic embolization)을 대체 치료로 고려할 수 있다(Committee on Practice Bulletins-Obstetrics, 2017).
6) 자궁 뒤집힘(uterine inversion)
자궁 뒤집힘이 진단되고 자궁수축이 강하게 이루어지지 않은 상태면 주먹이나 거즈덩이를 잡은 집게(forceps)를 이용하여 위쪽으로 밀어 올려 정상적인 위치로 돌려줄 수 있다. 만약 이러한 방법이 실패하면 자궁수축 억제제를 투여하여 자궁을 이완시키면서 다시 한 번 시도해 본다. 자궁이 원래 정상 위치로 복구된 후에는 자궁수축 억제제를 중단하고 옥시토신 등 자궁수축제를 투여하여 자궁을 강력히 수축시키도록 한다. 이러한 단계를 거침에도 복구가 되지 않으면 개복술이 필요하다(Haultain, 1901; Huntington et al., 1928).
7) 자궁수축제(Table 3) (ACOG, 2019)
(1) 옥시토신(oxytocin)
옥시토신의 구조는 1953년에 알려진 이후 합성에 성공하여(Bodanszky & Du Vigneaud, 1959), 여러 연구를 통해 분만 3기의 산후출혈을 감소시킨다는 것이 입증되면서 산후출혈의 예방 및 치료의 1차 약물로 사용되고 있다(Van Dongen et al., 1991). 옥시토신은 자궁근층에 직접 10 U 주사하거나 10-40 U 를 생리식염수, 링거액에 섞어 정맥 내 주입할 수 있으며(Table 3), 반감기가 1-6분 정도로 투여 후 즉각적인 자궁수축을 유발한다(Butwick et al., 2015). 옥시토신 사용의 금기는 없으나 빠르게 정맥 투여 시 말초혈관 확장, 저혈압, 심근경색, 심혈관계 허탈 등이 발생할 수 있고 많은 양이 투여되면 항이뇨 효과가 있을 수 있으므로 주의가 필요하다(Dyer et al., 2010).
(2) 에르고트 알칼로이드(ergot alkaloid)
에르고트 알칼로이드인 methylergonovine 은 0.2 mg을 매 2-4시간 간격으로 근주로 투여한다. 그러나 말초혈관 수축을 유발하여 고혈압이나 심허혈을 일으킬 수 있어 이러한 위험성이 있는 전자간증, 고혈압 산모 등은 금기이다(Bienstock et al., 2021).
(3) 프로스타글란딘(prostaglandin, PG)
15-methylPGF2α는 근주 또는 자궁근육에 직접 주사할 수 있는데, 0.25 mg을 매 15-90분 간격으로 투여할 수 있으며 최대 8회까지 투여할 수 있다(Table 3). 설사, 고혈압, 구토, 발열 등의 부작용이 있을 수 있으며 기관지 수축작용이 있어 천식 환자는 금기이다(Bienstock et al., 2021). 미소프로스톨(misoprostol)은 PGE1 유사체로 600-1,000 μ g을 경구, 설하, 직장 내 투여가 가능하며 보관이 간편하고 경제적인 장점이 있는 자궁수축제이다. 그리고 특별한 금기증이 없어 고혈압이나 천식이 있는 산모에서도 사용 가능하다(Bienstock et al., 2021).
(4) 옥시토신 유사체(carbetocin)
Carbetocin은 자궁근층의 옥시토신 수용체에 작용하는 자궁수축제로 100 μ g을 정맥주사한다. 옥시토신보다 지속 시간이 길며, 정맥 투여 시 산후출혈의 발생빈도는 낮춘다고 보고되었다(Borruto et al., 2009).
8) Tranexamic acid
Tranexamic acid는 정맥 주사 또는 경구 투여할 수 있는 항섬유소 용해제(antifibrinolytic agent)로, 외상환자의 출혈 치료 시 주로 사용되어 온 약물로, 1 g을 10분 이상에 걸쳐 정맥 투여한다. 대규모 무작위 연구인 WOMAN trial에서 산후출혈 치료 시 tranxemic acid 정맥 주사와 위약의 효과를 비교하였는데(WOMAN Trial Collaborators, 2017), 산과적 출혈로 인한 사망률의 유의한 감소를 보였으며(1.5% vs. 1.9%, p=0.045), 특히 분만 후 3시간 이내에 치료를 받은 경우 산과적 출혈로 인한 사망률은 tranexamic acid군에서는 1.2%, 위약군에서는 1.7%로 통계적 유의성을 보였다(p=0.008). 그리고 혈전증의 위험은 일반적인 수술을 받은 대조군과 다르지 않은 것으로 보이며(Lindoff et al., 1993; Madsen et al., 2017), WOMAN trial에서도 tranexamic acid를 투여 받은 환자에서 혈전증의 위험이 더 높지 않았다. 이런 점을 근거로 하여 이전 WHO의 권고는 옥시토신이나 다른 자궁수축제의 치료가 실패한 경우 투여를 하도록 하였으나(WHO, 2012) 현재는 산후출혈의 원인에 관계없이 모든 환자에게 가능하면 조기에 투여하도록 권고사항을 변경하였다(WHO, 2017). 하지만 아직까지 tranexamic acid를 산후출혈 예방으로 권장하기에는 자료가 불충분하다.
9) 자궁 압박술(tamponade techniques)
약물치료와 두손 압박법이 효과적이지 않은 경우 고려해 볼 수 있는 방법이다. 24F 도뇨관을 자궁강 내에 넣고 60-80 mL 생리식염수를 주입하여 지혈을 유도할 수 있다. 상업적으로 사용할 수 있는 제품도 있는데 Bakri 풍선은 자궁경부나 제왕절개수술 시 절개부위를 통해 풍선을 삽입 후 300-500 mL 가량 생리식염주를 주입하여 지혈을 유도하며 삽입 후 24시간 이내 제거하는 기구로(Vintejoux et al., 2015), 한쪽 관으로 혈액이 흘러내리므로 출혈 여부 및 정도를 확인할 수 있는 장점이 있다. 2020년 체계적 문헌고찰 및 메타분석에서 산후출혈에 안전하게 사용될 수 있는 방법이며, 그 성공률은 85% 이상으로 보고하였다(Suarez et al., 2020). 이러한 자궁 압박술은 자궁색전술이나 수술적 치료가 계획되어 있을 때 일시적인 지혈의 목적으로도 사용될 수 있다.
10) 자궁동맥 색전술(uterine artery embolization)
자궁동맥 색전술은 1979년에 산후출혈의 치료법으로 처음 보고되었으며(Brown et al., 1979) 이후 많은 보고에서 높은 성공률을 보고하였다. 한 대규모 연구에서 치료 성공률을 80% 이상으로 보고 하였으며, 자궁절제술까지 이어지는 경우는 15% 가량으로 보고하였다(Zwart et al., 2010). 자궁동맥 색전술은 덜 침습적인 치료(예: 자궁수축제, 자궁마사지, 자궁압박 등)가 실패했을 때 그리고 혈역학적 안정이 유지되는 경우 고려해 볼 수 있겠다(Likis et al., 2015). 색전술에 사용되는 재료는 흡수되는 gelfoam을 많이 사용하며, 그 외 코일이나 극미립자(microparticle) 등이 사용될 수 있다. 수술적 치료에 비해 자궁은 보존하여 가임력을 유지할 수 있다는 장점이 있으며, 심각한 부작용(자궁괴사, 깊은정맥혈전증[deep vein thrombosis], 말초 신경장애)은 5% 미만에서 나타났다(Likis et al., 2015). 자궁괴사는 드물게 발생하지만 자궁적출수술이 필요할 수 있는 심각한 합병증으로, 색전술 시 작은 입자(500 μ 미만)의 재료를 사용하는 경우, 그리고 자궁동맥뿐 아니라 난소 동맥의 색전술을 동시에 시행하는 경우 더 많이 발생하는 것으로 알려져 있다(Elsarrag et al., 2015). 시술 이후 난임은 약 43%로 보고되었고, 향후 임신과 관련된 합병증, 즉 조산(5%-15%), 태아발육지연(7%) 등은 일반적인 임신 그룹과 비슷한 빈도로 보고되었다(Goldberg et al., 2002; Likis et al., 2015).
11) 수술적 치료
약물치료나 자궁동맥 색전술과 같은 덜 침습적인 방법이 실패하면 시험적 개복술을 시행하여 아래에서 설명하는 수술적 치료법을 선택하여 시행할 수 있다.
(1) 혈관 결찰술(vascular ligation)
자궁이완증에서 혈관 결찰의 일반적인 목적은 자궁으로 흐르는 혈액의 맥압(pulse pressure)을 줄이는 것으로 자궁동맥(uterine artery), 내장골동맥(internal iliac artery)결찰 등이 그 방법이다. 일반적으로 양측 자궁동맥 결찰을 시행하는데, 이를 통해 자궁혈류 감소가 빠르게 일어나며 다른 혈관 결찰술에 비해 비교적 쉽게 이루어질 수 있다(O'Leary et al., 1966; O'Leary et al., 1974). 내장골동맥 결찰술은 성공률은 42%-100%까지 매우 다양하게 보고되었지만(Vedantham et al., 1997) 기술적으로 어렵고 예상보다 성공률이 낮으며(Clark et al., 1985), 산부인과 의사에게 익숙한 기술이 아니기 때문에 현재 거의 사용되지는 않는다.
(2) 자궁압박 봉합술(uterine compression sutures)
‘Brace sutures’라고도 알려진 자궁압박 봉합술은 1997년 B-Lynch가 처음 기술했으며 산후출혈을 조절하는 데 매우 효과적인 것으로 보고하였다(B-Lynch et al., 1997). 이후로 몇 가지 다른 봉합술이 보고되었고(Cho et al., 2000; Hayman et al., 2002; Marasinghe et al., 2011; Ouahba et al., 2007; Pereira et al., 2005; Zheng et al., 2011), 일부 수술에서는 봉합사가 자궁강으로 들어가 자궁의 전벽과 후벽에 봉합사가 포함되어 자궁 유착의 위험을 증가시킬 수 있었다(Cho et al., 2000). 자궁압박 봉합술로 산후출혈을 치료한 후 임신 성공 빈도는 11%-75% 범위로 보고되었다(Matsubara et al., 2013).
(3) 자궁적출술(Hysterectomy)
보존적인 치료법이 실패하면 자궁적출술이 최종 치료법이나, 가임력을 상실하게 되고 다른 술기에 비해 상대적으로 많은 출혈량, 긴 수술 시간이 필요하며 다른 술기에 비하여 합병증이 많이 발생한다. 방광 손상은 6%-12%, 요관 손상은 0.4%-41%인 것으로 나타났다(Likis et al., 2015).
12) 그 외 치료법
(1) 대동맥내 풍선폐쇄 소생술(resuscitative endovascular balloon occlusion of the aorta, REBOA)
REBOA는 주로 외상성 출혈 환자의 초기 소생술에서 적용되는 방법으로, 대동맥에 풍선을 삽입하여 풍선보다 먼 쪽(distal)으로 가는 혈액을 막아서 지혈을 하는 방법이다. 보통 넓적다리동맥(femoral artery)을 이용하여 접근하여 대동맥까지 카테터를 밀어 넣고 원하는 위치에 풍선을 위치시킨 후에 풍선을 부풀려 지혈을 하는 방법이다. 그러나 풍선보다 먼 쪽(distal)에는 혈류가 거의 안 가기 때문에 오랜 시간 유지할 수 없다. 오랜 시간 유지하게 된다면 풍선을 막은 부위보다 먼 쪽 부위에 혈액 공급이 안 되어 괴사가 일어날 수 있기 때문이다. 그러므로 이 시술로 시간을 번 후에 출혈이 되는 원인을 찾아 지혈을 해야 한다(Marciniuk et al., 2019)
최근 산과적출혈 영역에서도 REBOA를 사용하여 성공적인 치료를 한 증례가 보고된 바 있으며, 우리나라에서도 태반 유착 산모에서 발생한 산후출혈의 치료에 REBOA를 사용하여 성공한 증례 보고가 있었다(Chang et al., 2019).
5. 산후출혈의 합병증
산후출혈이 발생한 직후 합병증은 대량 실혈로 인한 저혈량성 쇼크, 파종성 혈관 내 응고병증, 급성 신부전, 간부전, 수혈관련 급성 폐 손상, 급성 호흡곤란증후군(acute respiratory distress syndrome), 수혈 관련 순환 과부하 및 사망 등이 있으며, Sheehan 증후군(뇌하수체 괴사 및 범뇌하수체 기능저하증) 및 불임과 같은 후기 합병증도 발생할 수 있다(Committee on Practice Bulletins-Obstetrics, 2017; Lu et al., 2009).
결 론
근래 산과적 치료 기술의 발달, 혈액 관리 개선 등으로 산과적 출혈의 치료에 있어 큰 향상이 있었고, 이를 토대로 산과적 출혈 산모의 예후를 좋게 하고 생존율을 증가시켰다. 하지만 여전히 산후출혈은 산모의 이환율과 사망률의 주요한 원인 중 하나이다. 따라서 분만 후 산모의 상태를 면밀히 관찰하여 산후출혈의 발생을 빨리 인지하는 것이 너무나 중요하다. 이를 위해 산모가 가지고 있는 위험 요인을 초기에 선별하여 미리 출혈에 대비하고, 산후출혈 발생 시 빠르게 원인을 찾고, 수액요법이나 수혈, 약물적 · 수술적 치료법 등에 대해서 정확히 숙지하여 적절한 대응이 이루어질 수 있어야 하겠다.
이와 같은 산후출혈에 대한 이해와 지식을 바탕으로 하여 조기 진단, 적절한 처치를 통해 산후출혈로 인한 합병증을 줄이고 모성사망률을 개선시킬 수 있을 것이다.
Notes
저자들은 이 논문과 관련하여 이해관계의 충돌이 없음을 명시합니다.